Rougeole
Aller à : Navigation, rechercher
Rougeole Classification et ressources externes 
Exanthème morbilliforme, éruption typique de rougeole CIM-10 B05 CIM-9 055 DiseasesDB 7890 MedlinePlus 001569 eMedicine derm/259 emerg/389ped/1388 MeSH D008457  Mise en garde médicale
Mise en garde médicale 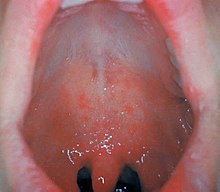

Énanthème de la rougeole.


L'éruption sur peau noire chez une fillette nigériane.
La rougeole (également appelée 1re maladie) est une infection virale éruptive aiguë. Elle atteint essentiellement les enfants à partir de l’âge de 5-6 mois. Le nom de « première maladie » provient du fait qu'à l'époque où l'on a voulu établir une liste des maladies provoquant un exanthème infantile, elle a été la première à être énumérée. La vaccination contre la rougeole, recommandée pour les enfants autour d'un an, vise surtout à éviter les complications de l'infection, comme les encéphalites, qui peuvent avoir des séquelles importantes voire létales.
Sommaire
Virus de la rougeole
Article détaillé :
virus de la rougeole.
Le
virus de la rougeole est un
morbillivirus de la famille des
Paramyxoviridae. Il appartient à la même famille que le virus des
oreillons. C’est un virus dont l'unique réservoir est l’homme atteint de l'infection, même asymptomatique.
C'est un
virus à ARN monocaténaire anti-messager non segmenté, enveloppé, avec une capside hélicoïdale. Sa taille varie entre 120 et 250 nm.
Ce virus est rapidement inactivé par la chaleur (30 minutes à 56 °C) ou la lumière
ultraviolette. Il est en outre sensible à de nombreux désinfectants (
alcool à 70 % par exemple).
Le virus serait apparu vers le XIe siècle à la suite d'une évolution du virus de la
peste bovine1.
Mode de transmission
Le virus de la rougeole se transmet par les gouttelettes de toux en suspension dans l'air. Il peut également se propager par contact direct avec les sécrétions du nez ou de la gorge de personnes infectées. Le virus ainsi éjecté reste dangereux pendant au moins 30 min. Il survit peu de temps sur les objets et les surfaces.
La période de propagation du virus commence 2 à 4 jours avant l'apparition de l'éruption cutanée. L'installation du virus dans l'organisme se fait au cours de la période d'incubation. Elle se poursuit ensuite pendant la période d'invasion. Le risque de transmission est minime à partir du deuxième jour suivant l'apparition de l'éruption.
Symptômes et évolution de la maladie
La rougeole se caractérise par quatre phases : incubation silencieuse, invasion avec catarrhe fébrile, éruption dite
morbilliforme, suivie d'une desquamation avec état de fatigue persistant.
La première phase correspond à une
période d'incubation silencieuse d'une durée moyenne d'un peu plus de douze jours
2.
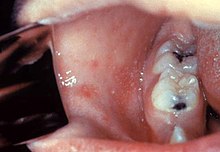

Le signe de Köplick est
pathognomonique de la rougeole.
La seconde phase est la période d'
invasion. Elle dure environ quatre jours pendant lesquels l'individu présente divers symptômes. Il est alors atteint d'une forte fièvre, son nez coule, il tousse, a les yeux rouges voire larmoyants (catarrhe oculo-naso-bronchique fébrile), et peut être très irritable. Les douleurs abdominales, la diarrhée ainsi que les vomissements font aussi partie des symptômes. Pendant l'invasion, le sujet est contagieux et le signe de Köplick apparaît. Cet
énanthème, décrit par le Dr Henry Köplick en 1896, est
pathognomonique de la maladie, bien qu'inconstant. Il consiste en l'apparition sur la muqueuse buccale, à la hauteur des molaires, de petites taches rouges irrégulières avec un petit point central blanc. Ce signe est rare et fugace, souvent présent moins de 24 heures.
La troisième phase de la maladie est l'éruption. Elle dure en moyenne quatre à cinq jours et correspond à la
phase d'état de la rougeole. L'éruption est caractéristique de la rougeole, et consiste en l'apparition progressive de petites plaques (rouges sur les peaux blanches) plus ou moins en relief, de quelques millimètres de diamètre, qui confluent en larges plages mais laissant toujours entre elles des intervalles de peau saine. Au premier jour de cette phase, l'éruption débute sur le visage, derrière les oreilles, puis s'étend progressivement. Puis au 2e jour, elle atteint tout le visage, le cou, et la partie supérieure du thorax. Au 3e jour, le tronc et les membres supérieurs sont atteints. L'éruption s'étend aux membres inférieurs à partir du 4e jour. Les démangeaisons sont rares. La fièvre reste élevée, puis s'atténue peu à peu.
Durant la quatrième et dernière phase l'éruption cutanée laisse, avant de s'effacer, une coloration brune tirant sur le cuivre, et fait place à une
desquamation fine visible quelques jours. La fièvre disparaît, mais la convalescence dure encore une dizaine de jours durant desquels l'enfant, souvent fatigué, peut tousser.
La période de contagiosité débute 5 jours avant et dure jusqu'à 5 jours après l'éruption : la contagion est possible même pendant la première phase d'incubation.
Diagnostic
Il est essentiellement clinique. La recherche d'anticorps de type
IgM (
sérologie) peut aider
3. Son taux décline quelques semaines après l'infection (et aussi après une vaccination)
4. La présence d'
immunoglobuline G spécifique marque que la personne a été au contact du virus morbilleux (soit par infection, soit par vaccination) et n'est donc pas spécifique de la maladie.
L'isolation du virus est possible, notamment dans les secrétions respiratoires, conjonctivales ou pharyngées, ainsi que sa caractérisation génétique, permettant une identification de la souche responsable dans un but épidémiologique.
Diagnostic différentiel
De manière générale, l'apparition des taches de Köplick et la progression caractéristique de l'éruption de la tête aux pieds suffit pour confirmer le diagnostic. Cependant, lorsque des doutes persistent, la méthode d'immunofluorescence permet de mettre en évidence ou non la présence du virus susceptible de se développer dans les cellules du
pharynx ou celles contenues dans les urines après culture.
La rougeole peut être confondue avec la
rubéole, la
scarlatine, la
roséole infantile, la
mononucléose infectieuse ou encore une éruption d'origine médicamenteuse (exanthème morbilliforme)
Complications
Les formes les plus sévères de la rougeole apparaissent chez le jeune enfant souffrant de malnutrition, surtout en cas d'apports insuffisants en vitamines A ou en cas de déficit immunitaire associé, tel le
sida. De fait, l'enfant ne meurt pas directement de la rougeole mais de ses complications, telles
encéphalite,
diarrhées sévères ou
pneumonies.
Les complications de la rougeole peuvent être de quatre ordres : respiratoire, neurologique, digestif et oculaire.
Une des complications neurologiques est l’encéphalite post-éruptive ou post-infectieuse. Elle est la plus fréquente et survient 3 à 10 jours après l’éruption. Elle n'est pas due à une multiplication du virus dans le cerveau, mais elle est probablement expliquée par un mécanisme
auto-immun5. Un mécanisme auto-immun apparaît lorsque les anticorps attaquent nos propres tissus vivants. On en voit un cas pour 1 000 rougeoles
6 et sa mortalité est de 10 %. Ce n'est donc pas une rareté. Elle est responsable d'un décès pour 10 000 cas de rougeole. Un type d'encéphalite (dite
sub aiguë sclérosante) peut apparaître plusieurs mois, voire plusieurs années après l'infection initiale et se caractérise par une dégradation progressive des fonctions supérieures et motrices aboutissant au décès. Cette complication rare est essentiellement vue chez les patients
immunodéprimés6.
La mortalité de la rougeole est cependant essentiellement secondaire à ses complications pneumologiques
7.
Les
kérato-conjonctives sont fréquentes et peuvent se compliquer de cécité, plus particulièrement en cas de déficit en
vitamine A, avec près de 15 000 à 60 000 cas de cécités annuels
8.
Rougeole et allergies
Certaines études scientifiques montrent une association entre risque d'
atopie plus faible et rougeole dans l'enfance, ce qui suggère que l'infection pourrait avoir un effet protecteur contre les allergies
9,
10,
11. D'autres études ne retrouvent pas d'effet protecteur de la rougeole dans l'enfance contre le risque d'atopie
12,
13,
14, voire retrouvent un effet protecteur de la vaccination
14,
15. Le lien de causalité n'est pas établi et les différences observées entre les études pourraient être liées à d'autres facteurs
15.
Traitement de la rougeole
Traitement curatif
Le traitement curatif de la rougeole n’est pas spécifique à cette maladie. Le plus souvent, on donnera au patient de quoi soulager les différents symptômes, comme la toux, les démangeaisons ou la fièvre. En cas de surinfection bactérienne, un traitement antibiotique peut être administré. Cependant il n'existe à ce jour aucun traitement spécifique pour traiter cette infection virale. L'administration de vitamine A orale à forte dose peut réduire la gravité et la durée des complications ainsi que la mortalité
16,
17.
Il n'existe pas de médicaments antiviraux efficace contre le virus morbilleux.
En cas de surinfection bactérienne (comme lors d'une pneumonie), un
antibiotique est alors donné.
Vaccination préventive
Article détaillé :
Vaccin contre la rougeole, la rubéole et les oreillons.

Virus au microscope électronique
La vaccination est le meilleur traitement préventif actuel
18. Dans le cas de la rougeole, elle se fait à l'aide du
virus atténué dont la virulence est diminuée par des opérations biochimiques.
En termes de prévention, une première dose du vaccin contre la rougeole est recommandée à l'âge de 12 mois (ou 9 mois en cas de vie en collectivité). Le vaccin recommandé, appelé «
ROR », protège également contre deux autres maladies, la rubéole et les oreillons (c’est ce qu’on appelle un vaccin trivalent). Une deuxième dose de ce vaccin est recommandée en France entre 13 mois et 24 mois (ou entre 12 et 15 mois en cas de vie en collectivité). Cette deuxième dose n'est pas un rappel, l'immunité obtenue après une première dose étant de longue durée. Elle constitue un rattrapage pour les enfants n'ayant pas séroconverti contre la rougeole, la rubéole ou les oreillons après la première injection. En effet, une vaccination à une seule dose entraîne une immunité chez 90 à 95 % des personnes, tandis que deux doses permettent d'obtenir une immunité chez plus de 98 % des personnes vaccinées
19.
La durée d'immunité est largement supérieure à plusieurs décades, et probablement, au-delà, le calcul étant basée sur la mesure de la persistance des immunoglobulines spécifiques
20.
En 2005, la
vaccination concerne près de 77 % de la population mondiale, entraînant une réduction encore accrue de la mortalité — moins de 345 000 décès cette année-là sur 20 millions de malades. La moitié des cas fatals se situant en Asie du Sud-Est, lieu où la couverture vaccinale est moindre
21.
Entre 2000 et 2005, plus de 300 millions d'enfants âgés de neuf mois à quinze ans ont été vaccinés ou revaccinés. Les politiques de vaccination systématique de masse ont pu être améliorées grâce à la mise en place de système de stockage réfrigéré pour les vaccins et à la création d'un maillage de
dispensaires. En
Afrique tropicale et en
Afrique équatoriale, il a été ainsi observé une diminution de près de trois quarts des décès passant de 506 000 à 126 000.
L'objectif de l'
Organisation mondiale de la santé (OMS) et de l'
Unicef, pour
2010, est de réduire la mortalité à l'échelle mondiale de 90 % par rapport aux chiffres de l'an 2000, avec pour objectif l'éradication à terme de la maladie
22. Entre 2000 et 2007, le nombre de décès a chuté de 750 000 à 197 000 par an dans le monde (-74 %)
23. Ce nombre a été réduit à 164 000 en 2008
24.
Le vaccin est en règle générale bien toléré, avec moins de 5 % de fièvre et quelques cas de rashs cutanés
6. Il peut exister des cas rares de diminution transitoire du nombre de
plaquettes sanguines25.
Épidémiologie
Le nouveau-né est protégé du fait de la transmission des anticorps maternels
26, ces derniers étant à des niveaux plus élevés si la mère a attrapé naturellement la rougeole plutôt que si elle a été vaccinée
27.
L'âge des patients atteints de la maladie semble croître avec la couverture vaccinale
6.
Perçue comme une maladie bénigne chez un sujet en bonne santé dans les
pays développés, la rougeole est en fait une maladie très grave chez les enfants sous-nutris ou vivant dans de mauvaises conditions d'hygiène : en 1980, 2 600 000 personnes sont mortes de cette maladie
28. Ce nombre a fortement diminué jusqu'à 140 000 personnes en 2010
29, en partie du fait des politiques vaccinales. Dans ces pays, la
mortalité est très élevée, immédiate (1 décès sur 10 cas en zone rurale africaine) ou retardée (par aggravation secondaire de la
malnutrition). Elle semble légèrement supérieure chez les filles
30. Les infirmités sont nombreuses, les cécités (à la suite de
kératites) s’ajoutant aux
encéphalopathies.
Avant l'arrivée de la vaccination au début des
années 1960, la rougeole était la première cause mondiale de mortalité par infection (135 millions de cas annuels entraînant 6 millions de décès)
31. La mortalité en a été divisée par 3 à la fin des années 80, près de 10 ans après une politique de vaccination de masse
32. Il reste cependant encore de très nombreux cas de rougeole en raison d'une couverture vaccinale non optimale mais aussi en raison de l'absence d'immunité acquise après une seule dose dans 5 à 10 % des cas, voire après deux doses dans quelques rares cas (< 2 %)
33.
En
Amérique, des campagnes de vacination ont permis d'interrompre la transmission de la maladie sur tout le continent, le dernier cas endémique au continent étant survenu en 2002
34. Depuis, quelques cas isolés de rougeole sont rapportés chaque année, importés par des voyageurs infectés à l'étranger, y compris depuis l'Europe où la transmission reste active. Quelques poussées épidémiques ont été également décrites, comme au Canada en 2007
35.
En
Europe des épidémies sévirent en effet en
1840,
1860 et
1880. En
1998, l'
Organisation mondiale de la santé a fixé pour objectif pour
2007 l'élimination de la rougeole en
Europe. La surveillance de l'évolution de l'incidence en Europe est faite par Euvac.net
36. Cet organisme a comptabilisé plus de 12 000 cas de rougeoles en 2006-2007, près de 85 % d'entre eux concernant seulement cinq pays (Roumanie, Allemagne, Grande-Bretagne, Italie, Suisse)
37. Le nombre de cas s'est très sensiblement accru à la fin de cette décennie, culminant à plus de 30 000 cas en 2010, plus de la moitié des cas étant français
38.
L'incidence de la rougeole en
France était encore de 18 000 cas en
1998 due probablement à l'insuffisance du taux de couverture vaccinale. La surveillance de l'évolution de l'incidence en France est effectuée par le
réseau Sentinelles de l'
INSERM. Selon les données de l'Institut de veille sanitaire, il y a eu 5 000 cas déclarés en 2010 (probablement davantage de cas non déclarés), parmi lesquels 1 500 ont abouti à une hospitalisation, 9 ont été compliqués d'encéphalite infectieuse et 273 ont été compliqués de pneumopathie. Deux décès sont survenus à la suite d'une complication de la rougeole au cours de l'année 2010, l'un par encéphalite, l'autre par pneumopathie. Les données montrent que les taux d’incidence en 2010 ont plus que triplé chez les moins de 1 an et ont augmenté de près de 5 fois chez les adultes de 20 ans et plus par rapport à 2009. La tendance semble encore s'aggraver au début de l'année 2011
39.
Le
VIH augmente la transmission du virus de la rougeole ; la vaccination contre la rougeole d'un enfant porteur du SIDA présente des risques notables.
Histoire du vaccin contre la rougeole
L'idée de recourir à l’inoculation pour prévenir de la rougeole est apparue très tôt. Quand les procédés de
variolisation eurent gagné en innocuité et en efficacité, le projet de cette transposition fut facilitée par le fait que la rougeole était alors considérée comme apparentée à la variole .La première tentative faite par Francis Home en 1758 fut publiée en 1759 .L'expérience fut peu commentée et peu reprise. En 1841-1842, Von Katona reprend toutefois cette expérience sur une bien plus grande échelle avec des résultats annoncés comme bons. Cette tentative et d'autres plus réduites qui eurent lieu ensuite ne fut pas reprise faute de pouvoir limiter le développement de la maladie induite. Dans la foulée des découvertes de
Behring, l'attention se porta plus sur l'administration de sérums
40.
Impulsion américaine
Le vaccin actuellement utilisé, à virus atténué, trouve son origine dans les travaux d'
Enders qui avaient permis le développement ultérieur d'un vaccin contre la polio. Utilisant la souche Edmonston B, un collaborateur d'Enders, Samuel Katz développe un vaccin cultivé sur embryons de poulets. Après un essai sur treize enfants handicapés en septembre 1958 puis sur 10 000 enfants — et quelques adultes — dans les trois années qui suivirent
41,ce vaccin, comportant la seule valence rougeoleuse, fut introduit pour la première fois aux États-Unis le 21 mars 1963 sous l’appellation Rubeovax par Merck. Afin que Merck ne soit pas en position monopolistique, les autorités américaines autorisèrent immédiatement un autre vaccin atténué qui dut cependant être très rapidement retiré du marché
42. Le Rubeovax entrainait un nombre important d'effets secondaires, tels que la fièvre (39,5 °C et plus) et des rashs cutanés, que le recours aux
gammaglobulines, données concomitamment, atténuait partiellement. Deux vaccins à virus atténué ne nécessitant pas l'administration de gammaglobulines sont adoptés peu après : le vaccin Lirugen, du laboratoire Pitman, basé sur la souche Schwartz — élaboré à partir d'une souche Edmonston A, plus atténuée — est adopté le 2 février 1965 ; le vaccin Attenuvax du laboratoire Merck, basé sur la souche Moraten et élaboré par Hillemanan partir d'une souche Edmonston B très atténuée, est adopté le 26 novembre 1968. Comme le vaccin d'Enders de 1963, la vaccination faite à partir de ces vaccins ne se faisait qu'en une seule injection. Concurremment à ces vaccins à virus atténués, deux vaccins à virus inactivés furent mis sur le marché le 21 mars 1963 (le Pfizer-vax Measles-K de Pfizer et un générique de lilly ; l'un d'eux, développé par Harry A. Feldman, adjuvanté à l'aluminium, requérait trois injections) : conférant une immunité insuffisante, et provoquant parfois des rougeoles atypiques nécessitant une hospitalisation
43 , ces deux vaccins furent retirés du marché en 1967, après avoir été injectés à 1,8 million d'enfants
44. Le 22 avril 1971, l'Attenuvax, combiné avec des virus atténués d'oreillons et de rubéole, donne le premier vaccin MMR, qui ne comportait toujours qu'une seule injection. En 1976, la seule souche autorisée pour la vaccination contre la rougeole aux États-Unis est celle de l'Attenuvax. C'est en 1989 qu'aux États-Unis une deuxième injection fut reconnue nécessaire.
Développement mondial
En 1966, la République populaire de Chine autorise la vaccination avec un vaccin à virus atténué élaboré à partir d'une souche locale
Shangaï 19145.
En 1967, Smorodinstev développe un vaccin à virus atténué à partir de la souche léningrad-16 qui sera le premier vaccin utilisé dans l'Europe de l'Est.
Au Japon, Yoshiomi Okuno développe en 1960 le vaccin Biken à partir de la souche
Toyoshima tandis que Matsumoto utilise en 1961 la souche
Sugiyama pour le vaccin Denken
46.
À l’exception du vaccin développé en URSS mais aussi du CAM-70 (biken) et du TD-97 utilisé en Asie (souche Tanabe), du shangai-191 utilisé en Chine, tous les vaccins sont issus de l'atténuation de la souche
Edmonston47. En Yougoslavie, Drago Ikic développa un vaccin à partir d'une souche edmonston-zagreb.
Les autorités du Royaume-Uni ne recommandèrent la vaccination antirougoleuse qu'en 1968 après quatre années d'essais. Leur choix se porta sur deux vaccins l'un de Wellcome, produit à partir de la souche Beckingham 31, l'autre de Glaxo, à partir d'une souche différente. En 1969, Burroughs Wellcome doit retirer du marché le Wellcovax, à la suite de trois cas d'encéphalite postvaccinale dont l'un fut fatal. D'autres encéphalites seront ultérieurement relevées. Le programme anglais de vaccination se poursuit avec le vaccin de Glaxo, le Mevilin-L, qui ne peut toutefois couvrir tous les besoins : la vaccination est réservée à des groupes à risque. Le retrait du Wellcovax eut des répercussion ailleurs, comme en Nouvelle-Zélande. Pfizer proposait un vaccin inactivé, le mesavac.


